Son incidence (nombre de nouveaux cas par an) a tendance à baisser doucement chez les hommes mais à augmenter chez les femmes. Le cancer de la cavité buccale est meilleur pronostic s’il est diagnostiqué tôt, notamment via la détection de lésions très caractéristiques. L’éclairage du Dr Maria Lesnik, spécialiste des cancers ORL à l’Institut Curie à Paris.
La cavité buccale, c’est quoi ?
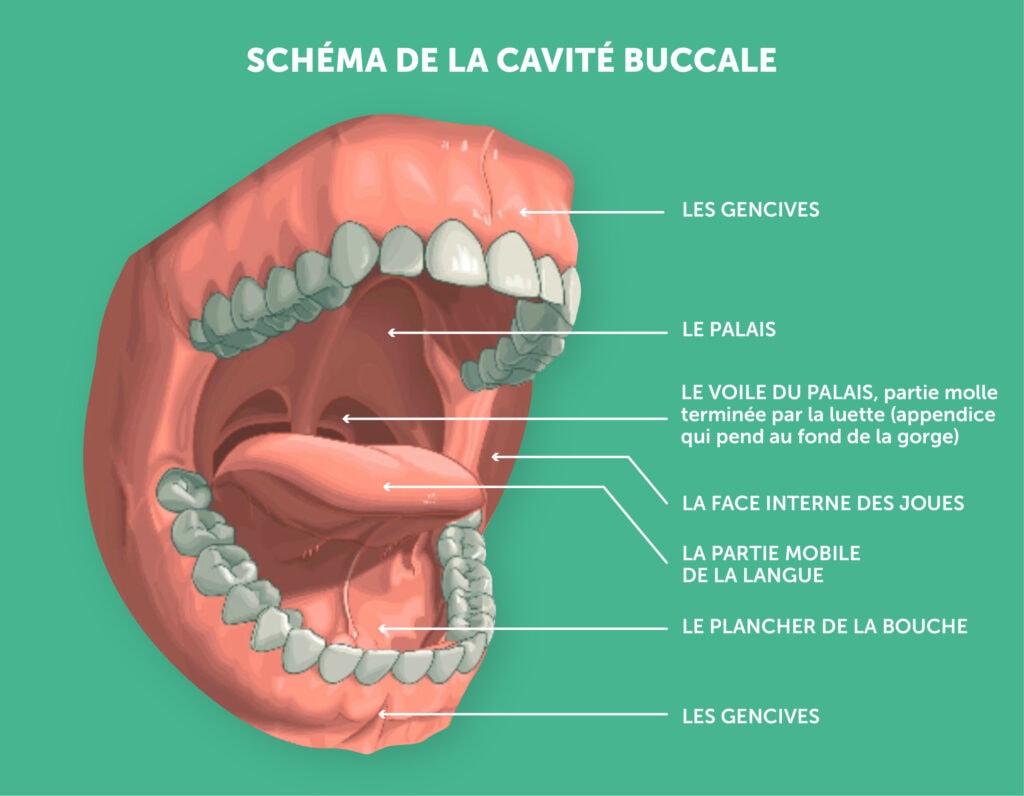
Cette zone anatomique fait partie des voies aérodigestives supérieures ou VADS. Elle est délimitée à l’avant par la face interne des lèvres (partie rose et lisse) et en arrière par le voile du palais. Elle comprend donc :
- la face interne des lèvres ;
- la partie mobile de la langue ;
- le plancher de la bouche ;
- les gencives ;
- le palais ;
- la face interne des joues ;
- le voile du palais, partie molle terminée par la luette (appendice qui pend au fond de la gorge).
Les amygdales, en revanche, se situent déjà dans une autre partie anatomique appelée « oropharynx ». Pourquoi un découpage si précis ? « Parce que les causes de cancer ne sont pas les mêmes dans les deux zones », précise le Dr Maria Lesnik, chirurgienne spécialisée dans la prise en charge des tumeurs de la tête et du cou. « Par exemple, pour les cancers de l’oropharynx les papillomavirus font partie des facteurs de risque majeurs, alors qu’ils sont très peu impliqués dans les cancers de la cavité buccale. »
Quelles sont les causes d’un cancer de la bouche ?
Parmi les facteurs de risque principaux, Dr Lesnik cite le tabac et l’alcool : « À savoir qu’en cas de double intoxication, c’est-à-dire de consommation des deux à la fois, le risque n’est pas cumulatif mais démultiplicatif. Plus précisément, le risque de cancer n’est pas doublé, il est multiplié par 30. »
Le cancer de la cavité buccale peut résulter aussi d’une maladie appelée « lichen ». « Les causes du lichen ne sont pas vraiment connues. Il touche souvent les femmes assez âgées, non fumeuses et non buveuses. Le stress pourrait jouer un rôle dans son apparition mais rien n’est démontré », indique l’experte. Le lichen peut se transformer en lésion précancéreuse lorsque des mutations génétiques apparaissent dans les cellules. C’est l’accumulation de ces mutations qui peut conduire la cellule, au fil de ses multiplications, vers un état cancéreux. Ce lichen apparaît souvent comme des zones trop kératinisées, d’aspect un peu épaissi. « Un peu comme de la corne qui se forme au niveau de la muqueuse. » Les lésions peuvent très bien régresser spontanément quand elles restent à un état pré-cancéreux.
D’autres facteurs de risque secondaires jouent peut-être un rôle dans la survenue d’une tumeur de la cavité buccale : une mauvaise hygiène dentaire, le port d’appareils, certains matériaux employés pour les soins dentaires, des déséquilibres du microbiote buccal… Dr Lesnik tempère : « Ce ne sont que des suppositions, aucune donnée pour l’instant ne permet de le confirmer ou de l’infirmer. »
Quels sont les symptômes d’un cancer de la cavité buccale ?
Les signes d’un état précancéreux ou d’un cancer tout débutant ne sont pas toujours faciles à repérer : plaques rouges ou blanches, d’apparition progressive, sensibles voire douloureuses. Ces plaques peuvent se développer sur tous les tissus de la cavité buccale de la même manière. « Ce genre d’anomalies dans la bouche doit amener à consulter, si possible un dermatologue spécialisé dans la cavité buccale et les muqueuses, un ORL ou un chirurgien maxillo-facial », conseille Maria Lesnik.
Au stade cancéreux, les lésions diffèrent et deviennent très caractéristiques. On peut observer :
- une plaie qui ne guérit pas ou une excroissance (une boule) ;
- des douleurs, notamment au toucher ou au moment de s’alimenter ;
- de légers saignements ;
- parfois des dents mobiles si la tumeur touche la gencive et l’os sous-jacent ;
- un trismus si elle affecte les muscles masticateurs. Dr Lesnik explique : « Quand les muscles sont envahis, ils sont un peu enraidis et le patient a des difficultés à ouvrir la bouche. »
Les plaies liées à un cancer de la cavité buccale font parfois penser à un aphte, « mais elles sont beaucoup plus dures au toucher et surtout ne disparaissent pas toutes seules ». Tout signe anormal qui persiste au-delà de 3 semaines sans amélioration est un motif de consultation.
Quelques statistiques
Les cancers au niveau de la cavité buccale sont toujours des cancers primitifs. En d’autres termes, des cancers qui ont pris naissance dans cette zone et ne sont pas des métastases d’un autre cancer à distance. Dans la très grande majorité des cas, il s’agit d’un carcinome épidermoïde, qui se développe à partir de cellules spécifiques de la peau et des muqueuses : les kératinocytes. Ces cellules sont présentes dans la couche superficielle de la peau, l’épiderme, d’où l’appellation « épidermoïde ».
Parmi les cancers qui affectent les voies aéro-digestives supérieures (VADS), celui de la bouche est le plus fréquent : entre 25 et 40 % des cas de cancers des VADS, d’après le Centre Léon Bérard de Lyon.
Selon Santé Publique France, pour l’année 2018 (dernières statistiques publiées), 4677 nouveaux cas de cancers de la cavité buccale ont été diagnostiqués : 3106 chez des hommes (66,5 %) et 1571 (33,5 %) chez des femmes. « Ce n’est pas le cancer ORL présentant le meilleur pronostic, sauf s’il est diagnostiqué tôt », reconnaît Maria Lesnik. Bonne nouvelle tout de même : la survie nette standardisée à 5 ans a progressé de 13 points entre 1990 et 2015.
Comment est établi le diagnostic ?
« Même si l’aspect clinique est très évocateur et nous permet d’avoir déjà de fortes suspicions, le diagnostic est toujours posé après biopsie et analyse histologique. Cela signifie que l’on recherche au microscope la présence de cellules cancéreuses », précise la spécialiste des cancers ORL. « La biopsie est réalisée soit en consultation directement, soit, et c’est le plus fréquent, au cours d’une panendoscopie. »
La panendoscopie, réalisée sous anesthésie générale, prend 5 minutes à peine. Elle nécessite l’emploi d’un endoscope, instrument de la forme d’un long tuyau destiné à visualiser les cavités corporelles (bouche, nez, etc.) Grâce à l’endoscope, il est possible d’introduire une caméra et différents outils dans les voies aérodigestives supérieures. Le médecin peut effectuer les biopsies sans douleur et palper correctement la tumeur. Un geste indispensable pour en connaître l’étendue. Pendant la panendoscopie, le professionnel observe également la gorge, le larynx et le pharynx, afin de vérifier la présence éventuelle d’autres tumeurs.
Plusieurs examens complémentaires d’imagerie sont également prescrits, dans le but d’établir un bilan complet :
- un scanner de la tête, du cou et des poumons : pour rechercher des infiltrations osseuses, des ganglions suspects et des métastases pulmonaires, les premières qui apparaissent dans ce type de cancers ;
- une IRM de la cavité buccale : pour évaluer la profondeur d’invasion de la tumeur dans les tissus mous ;
- un TEP scanner, pour Tomographie par Émission de Positrons. Cet examen métabolique consiste à injecter dans l’organisme du glucose sur lequel est fixé un marqueur radioactif. Une scintigraphie (méthode d’imagerie spécifique) réalisée après l’infection permet de visualiser les zones du corps qui consomment beaucoup de sucre. « Au-delà des zones normales, comme le cerveau ou le cœur, les autres régions au repos sont censées être éteintes », explique Dr Maria Lesnik. « Si elles s’allument, elles marquent la présence d’une consommation de glucose et d’un métabolisme anormal, signe d’une infection, d’une inflammation ou d’un cancer. » Le TEP scanner sert à observer le cancer primitif, les atteintes ganglionnaires, les métastases et toute autre tumeur éventuelle.
Les recommandations nationales et internationales sont très précises : en cas de tumeur buccale supérieure à 2 cm, les trois examens d’imagerie listés doivent impérativement être réalisés. Si la tumeur fait moins de 2cm, le TEP scanner devient optionnel.
La chirurgie, traitement de première intention
La décision quant aux traitements les plus adaptés s’étudie lors d’une réunion de concertation pluridisciplinaire, à laquelle assistent plusieurs professionnels de santé : le médecin référent, un chirurgien, un radiothérapeute, un oncologue, un radiologue, un anatomopathologiste. Les traitements envisagés dépendent bien évidemment de l’étendue de la tumeur, de l’infiltration dans les tissus environnants (muscles, os, ganglions) et d’éventuelles métastases.
« Le meilleur traitement pour ces cancers est toujours en premier lieu la chirurgie, avec exérèse complète de la tumeur, plus ou moins des ganglions », développe la chirurgienne ORL et cervico-facial. Pour une tumeur supérieure à 2 cm, les ganglions au niveau du cou sont systématiquement retirés du côté atteint. En cas de tumeur médiane, entre les deux incisives par exemple, les ganglions des deux côtés sont enlevés. Pour une tumeur inférieure à 2 cm, la technique dite « du ganglion sentinelle » peut être employée comme alternative au curage ganglionnaire. Dr Lesnik détaille : « On injecte un produit radioactif dans le pourtour de la tumeur et on fait une scintigraphie qui permet de voir les ganglions dans lesquels le produit migre en premier. On retire ce ou ces ganglions appelés donc « sentinelles » pour regarder si le cancer les a déjà touchés. Si à l’analyse histologique ils sont touchés, on pratique alors un curage ganglionnaire complet. Mais s’ils sont sains, on s’arrête là et on surveille. »
L’exérèse de tumeurs de petite taille laisse très peu de séquelles puisque l’excroissance est simplement retirée et les tissus refermés. Au-delà d’un certain volume ou si d’autres tissus alentours sont infiltrés, l’opération comprendra un volet de reconstruction plus ou moins important, pouvant aller jusqu’à l’utilisation d’un « lambeau libre ». Maria Lesnik définit cette technique : « On prend du tissu vascularisé ailleurs dans le corps pour le greffer dans la zone qui en a besoin. Par exemple une partie du peroné, l’os fin de la jambe a côté du tibia, pour remplacer une partie de la mandibule retirée. Ou bien une partie du muscle grand dorsal, dans le dos, pour couvrir une grande surface ou recréer un volume. Ou encore de la peau à l’avant du poignet pour reconstruire un bout de langue ou de joue… »
En double équipe, les chirurgiens travaillent d’un côté à retirer les lésions tumorales et de l’autre à prélever et façonner les tissus utiles à la reconstruction. Le tout simultanément, pour des interventions pouvant durer jusqu’à 14 heures. « L’objectif est de fournir un résultat le plus esthétique et le plus fonctionnel possible. »
Quels autres traitements sont proposés en cas de cancer de la bouche ?
La chirurgie est suivie de radiothérapie pendant 6 à 7 semaines, dans plusieurs cas :
- si la tumeur est agressive ou de mauvais pronostic ;
- si les ganglions sont atteints.
En complément de la radiothérapie, un traitement par chimiothérapie spécifique aux carcinomes épidermoïdes peut être proposé. C’est l’étape au-dessus. Il va être prescrit :
- si la tumeur est de grande taille ;
- si plusieurs ganglions sont envahis ou si certains ont explosé leur enveloppe ;
- si la tumeur n’a pas été entièrement retirée. Le chirurgien enlève toujours une marge autour de la tumeur (tissus sains), mais il peut arriver que certaines infiltrations microscopiques n’aient pas pu être détectées et soient révélées lors de l’analyse anatomo-pathologique post-chirurgie.
Enfin, en cas de récidive non-opérable ou d’évolution métastatique, une immunothérapie ou une chimiothérapie est proposée. Cependant, elle n’est plus ici à visée curative, mais réalisée dans le but de contrôler la maladie le plus longtemps possible.
Quelle qualité de vie après les traitements ?
Les principales difficultés rencontrées après le traitement chirurgical, selon Dr Lesnik, sont : la parole et l’alimentation, les douleurs séquellaires communes à toute chirurgie et l’aspect esthétique. À nuancer toutefois car : « Les cicatrices se trouvent à l’intérieur de la bouche, hormis pour le retrait des ganglions. Celles-ci se situent au niveau du cou. » Ces problèmes s’atténuent fortement au fur et à mesure que l’on s’éloigne de l’intervention. « Globalement, environ 2 mois après la chirurgie, le patient peut espérer avoir déjà retrouvé 90 % de ces capacités, à la fois pour parler et pour s’alimenter. Si les interventions sont plus lourdes, cela peut évidemment mettre plus de temps. Il peut arriver que certains patients ne retrouvent pas de fonctions totalement normales. »
Après un traitement par radiothérapie, les effets secondaires habituels sont observés, avec des brûlures au niveau de la peau et des muqueuses. Pour un traitement par rayons étalé sur 6 semaines, la convalescence prend en moyenne entre 5 et 7 semaines. Certaines séquelles persistent sur le long terme, notamment la perte salivaire avec une production de salive moins importante et de moins bonne qualité.
Les capacités de récupération sont très fluctuantes selon les patients et imprévisibles. Dr Lesnik se remémore des cas très encourageants : « J’ai opéré un patient qui, dès le troisième jour, pouvait parler et manger quasiment normalement et sans douleur. Il peut aussi arriver que la radiothérapie soit très bien tolérée, avec presque aucun effet indésirable. »
Et après… quelle surveillance ?
Les patients ayant été traités pour un cancer de la cavité buccale font l’objet d’une surveillance à la fois clinique et radiologique.
Quelle fréquence pour la surveillance clinique ? « Les recommandations sont de revoir les patients en consultation tous les 2 mois la première année, puis tous les 3 mois la deuxième, puis tous les 4 mois, 5 mois, etc. », énonce Dr Maria Lesnik. « Le risque de récidive est le plus important dans les deux premières années, c’est la raison pour laquelle le suivi s’espace ensuite. »
Sans pour autant s’interrompre. « Les patients qui ont eu ce type de cancers ont souvent été exposés à des facteurs de risque dans leur vie, comme le tabac ou l’alcool. Il est donc préférable de continuer à les voir. » Au bout de 5 ans de suivi, une consultation annuelle reste nécessaire, avec bien évidemment un rendez-vous plus précoce au moindre symptôme anormal.
À ce suivi clinique, s’ajoute un suivi radiologique : a minima une fois par an, un scanner ORL et thorax sera demandé.
Propos recueillis par Violaine Badie
Podcast Cou de Tête : Écoutez l’histoire de Charlotte touchée par un cancer de la langue





